بیدارزنی:چند سالی است که بحث زایمان طبیعی و ترویج آن از سوی وزارت بهداشت مطرح شده است. پیش از این نیز از معایب سزارین غیرضروری و مواهب زایمان طبیعی بسیار شنیدهایم. اما سوالهای بسیاری پیش روی ماست که سعی داریم در این گزارش ضمن نگاهی به آمار و برنامههای مرتبط به آنها بپردازیم؛ سوالهایی نظیر آنکه آیا در انتخاب نوع زایمان خود زنان نقش دارند؟ آیا اساسا زنانی که به سزارین غیرضروری روی میآورند توانستهاند انتخاب آگاهانهای بکنند یا سیاستهای پنهانی آنها را به سمت این انتخاب هل داده است؟ سیاستهای ترویجی اخیر برای زایمان طبیعی تا چه حد به انتخاب آنها احترام میگذارد؟ آیا در اینگونه سیاستها تفاوتهای میان زنان دیده شده است؟ آیا همه آنها به آموزشها و مراقبتهای برابری در طول دوره بارداری و پس از آن دسترسی دارند؟
«زنان بیشتر از قبل از زایمان میترسند»
زایمان پدیدهای طبیعی است، اما دخالتهای پزشکی در آن بهسرعت افزایش یافته است: از تجویزِ داروهای تسریعکننده گرفته تا زایمان با فورسپس و عملِ سزارین. اما بیشترین دغدغههای امروزی دربارهی عمل سزارین است که نرخِ بالایی دارد. سزارین عملی است که در آن نوزاد با ایجاد برشی در دیواره شکم و رحم مادر خارج میشود. معمولا در شرایط ویژهای که زن باردار به دلایل پزشکی توانایی یک زایمان طبیعی را ندارد یا جان کودک به خطر میافتد، از این روش استفاده میشود. اما بسیار پیش میآید که زن باردار به دلیل ترس از درد به سزارین روی میآورد، در حالی که سزارین خود عواقبی دارد.
این عمل جراحی ریسک و خطرات واقعی به همراه دارد و تضمینکنندهی تجربهای رضایتبخش از زایمان نیست. بورلی بیچ، رئیسِ انجمنِ ارتقاءِ خدمات زنان و زایمان در بریتانیا میگوید: «زنان بیشتر از قبل از زایمان میترسند». او این ترس را در زنانی بارزتر میداند که متقاعد شدهاند زایمانِ طبیعی خطراتی نظیرِ پارگی رحم و واژن یا بیرونزدگی مقعد را به همراه دارد و زندگی جنسیشان را تباه میکند. زنانی که گزینهیِ سزارین را انتخاب میکنند نه تنها نمیتوانند ظرفِ چند روز به روال عادی کار برگردند، بلکه ممکن است هفتهها درد، ناتوانی در بغل کردن و شیردهیِ آسانِ نوزاد را نیز تجربه کنند. علاوه بر آن، سزارین میتواند اثراتِ جانبی بالقوهی جدی و بلندمدتی مانند خونریزی بیش از حد، لخته شدن خون، آسیبهای جراحی، افزایشِ خطر ابتلا به جفتِ سر راهی، عفونت و آسیبهای داخلی شود که میتواند روندِ طبیعیِ بارداریهای بعدی را به خطر بیاندازد و مانع از زایمانهای طبیعی آتی شود[۴]. در زایمان به روش سزارین علاوه بر عوارض مادری، سلامت جسمی و تکاملی نوزاد نیز در به مخاطره میافتد. عوارض تنفسی نوزاد، سندرم زجر تنفسی نوزاد، آسیفکسی و تاکی پنه، افزایش میزان بستری در بخش مراقبت ویژه نوزادان، عوارض بیهوشی، تاخیر در تماس پوستی مادر و نوزاد، تاخیر در شروع و تداوم شیردهی و مشکلات تکاملی ناشی از آن، از جمله مشکلات دوره نوزادی است که با انجام سزارین افزایش مییابد.
عمل سزارین در ایران چه وضعی دارد؟
به دلیل عواقب سزارین غیرضروری، سازمان جهانی بهداشت توصیه میکند میزان این عمل در هر منطقه نباید از ۱۵-۱۰ درصد بیشتر شود. با این وجود، شیوع عمل سزارین در بسیاری کشورها از جمله برزیل، چین، مکزیک، آمریکا و ایران فاصله زیادی با این نرخ دارد. طبق گزارش سال ۲۰۱۰ سازمان جهانی بهداشت که در آن آمار سزارین مربوط به ۱۳۷ کشور جهان گزارش شده است، ۶۹ کشور جهان میزان سزارین بالای ۱۵ درصد دارند و تنها ۱۴ کشور دارای میزان سزارین استاندارد هستند[۳]. طبق مطالعات، در ایران نیز در دو دهه اخیر میزان سزارین افزایش چشمگیری داشته است، در سالهای اخیر در بعضی از بیمارستانهای خصوصی کشور میانگین میزان سزارین نزدیک به ۹۰ درصد بوده است[۳]. به نظر میرسد افزایش درخواست عمل سزارینهای غیرضروری، نتیجهی دو عاملِ ترس و دخالتهای غیرضروری در فرآیند زایمان است.
اداره سلامت مادران وزارت بهداشت درمان و آموزش پزشکی در نیمه دوم سال ۱۳۸۱ طراحیِ محتوای «ارائه خدمات بیمارستان دوستدار مادر» را با هدف کاهش سزارین در کشور به میزان ۲۵ درصد تا سال ۱۳۹۴ آغاز کرد. در این طرح بر نظارت بیشتر مسئولان در بیمارستانها و مشاوره صحیح ماماها و دیگر کارکنان بهداشتی به مادران باردار در زمینهی ترویج زایمان طبیعی و عوارض سزارین تاکید شده بود. همچنین میبایست دلایل انجام سزارین مطابق با معیارهای استاندارد علمی بهروشنی عنوان میشد. اما اجرای این طرح نه تنها به کاهش سزارین نینجامید بلکه تعداد آن در ایران تا کسب رتبه دوم جهان در سال ۱۳۸۹ رو به افزایش گذاشت و فاصله زیادی تا استاندارد جهانی پیدا کرد.
سال ۱۳۷۹ (بر اساس نتایج مطالعه جمعیت و سلامت، ۱۳۷۹) میزان زایمان به شیوهی سزارین در کل کشور ۳۵ درصد، در مناطق شهری ۴۱٫۹ درصد و در مناطق روستایی ۲۲٫۵ درصد بوده است. این میزان در سال ۸۹ (بر اساس نتایج مطالعه شاخصهای چندگانه سلامت و جمعیت، ۱۳۸۹) در کل کشور ۴۴٫۵۵ درصد، در نقاط شهری ۵۱٫۴۰ و در نقاط روستایی ۳۵٫۶۸ درصد بوده است. بر اساس آمار اداره سلامت مادران وزارت بهداشت در سال ۱۳۹۰ از مجموع ۱٫۳ میلیون زایمان ثبتشده در کشور، حدود ۵۳ درصد زایمانها به روش سزارین و ۴۷ درصد به روش طبیعی انجامشده است. بنابراین هماکنون شیوه زایمان سزارین درصد بالاتری را به زایمان طبیعی دارد. همچنین بر اساس گزارش سازمان جهانی بهداشت در سال ۲۰۱۰ ایران با ۴۱٫۳ درصد میزان سزارین، رتبه دوم جهان را در این روش زایمانی کسب کرده است[۶].
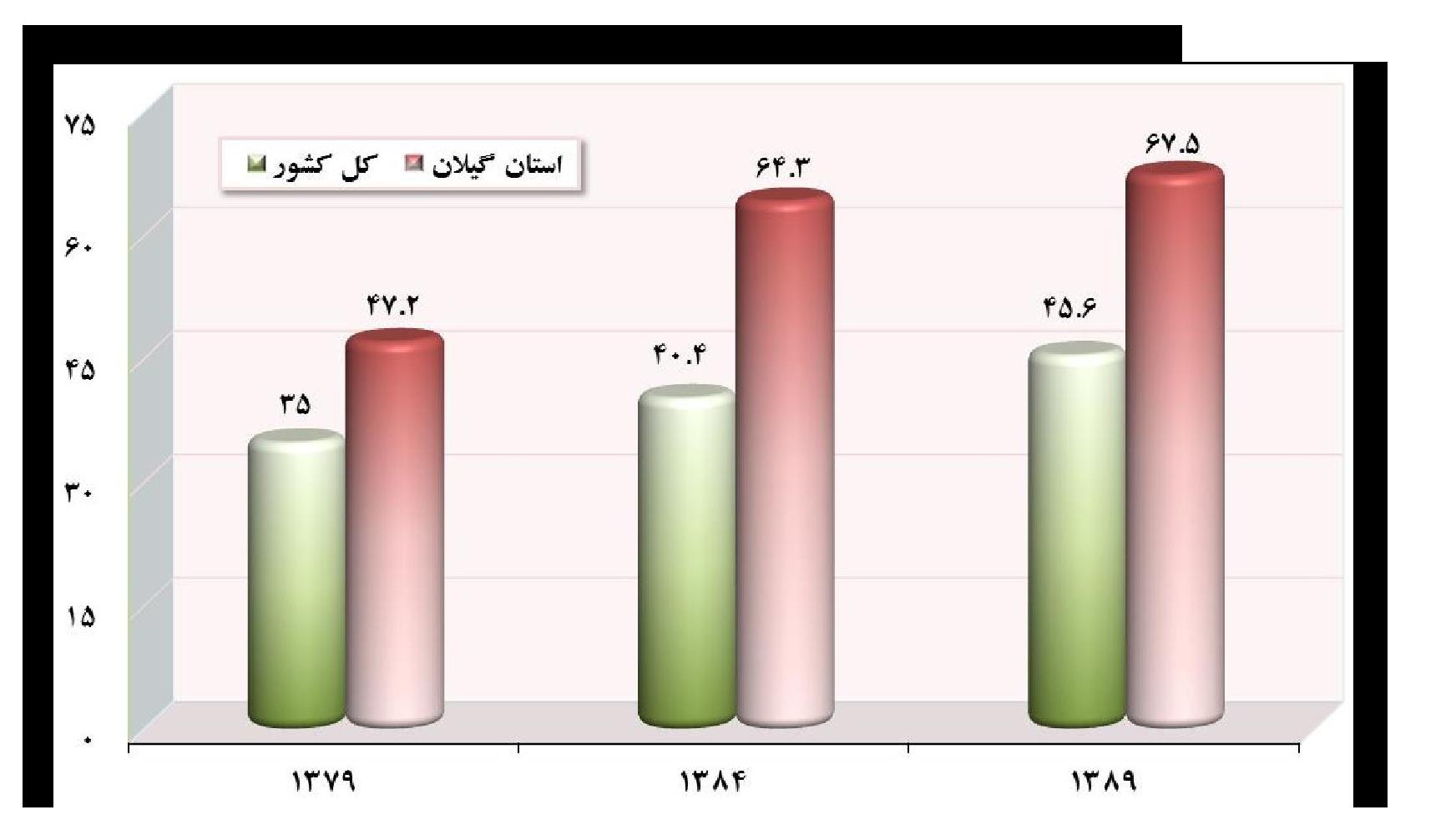
در سال ۸۹ بالاترین درصد زایمان به شیوه سزارین به استانهای گیلان (۶۷٫۵۳ درصد)، مازندران (۶۶٫۱۴ درصد)، قزوین (۶۲٫۵۰ درصد)، اصفهان (۶۰٫۸۳ درصد)، تهران (۵۸٫۳۳ درصد) و البرز (۵۵٫۶۷ درصد) تعلق دارد[۵]. نمودار زیر به مقایسه درصد زایمان سزارین در گیلان با کل کشور میپردازد.
روند افزایش سزارین در کشور باعث شده است وزارت بهداشت بار دیگر ترویج زایمان طبیعی را این بار در طرح تحول نظام سلامت که از نیمه اردیبهشتماه سال ۱۳۹۳ در سراسر کشور آغاز شده، مطرح کند. یکی از اهداف نهایی طرح تحول نظام سلامت، افزایش زایمان طبیعی در قالب برنامه «ترویج زایمان طبیعی» است. بر اساس این برنامه کلیه بیمارستانهای وابسته به وزارت بهداشت ملزم به کاهش ۱۰ درصدی میزان سزارین طی یک سال بعد از اجرای طرح نسبت به میزان پایه خود در ابتدای طرح شدهاند. بهمنظور ترویج زایمان طبیعی و کاهش هزینهی پرداخت از جیب، زایمان طبیعی در بیمارستانهای دانشگاهی رایگان شده است. همچنین آموزش مادران بهعنوان گیرندگان خدمت از طریق برگزاری کلاسهای آمادگی (۸ جلسه ۹۰ دقیقهای با حضور ۵ نفر در هر کلاس) برای زایمان مدنظر طرح است. به گفتهی یک کارشناس مامایی تمام مادران باردار صرفنظر از سن و سال میتوانند در کلاسها شرکت کنند. از جمله مباحثی که در این کلاسها مطرح میشود بهداشت روانی و نقش همسر، تغییرات خلق و خو در دوران بارداری، علائم هشدار دردهای طبیعی و غیرطبیعی دوران بارداری، تمرینات اسکلتی، عضلانی، تنفسی و تن آرامی، برنامهریزی برای زایمان، انتخاب نوع زایمان، انواع روشهای بیدردی و کمدردی، آشنایی با فرآیند، علائم و درد زایمان، آموزش شیردهی، اندوه و افسردگی پس از زایمان، بهداشت و مراقبت از نوزاد و علائم خطر برای نوزاد است[۷].
دسترسی زنان به خدمات در طرح ترویج زایمان طبیعی
اجرای برنامه ترویج زایمان طبیعی در طول دو سال ۶.۵ درصد از میزان سزارین را کاسته است[۱]. اما چندین شبهه در زمینهی دسترسی زنان به خدمات مربوط به زایمان وجود دارد. اگر چه تمام دغدغهها در زمینهی کاهش سزارینِ غیرضروری بود اما در این طرح ترویجی وزارت بهداشت، سزارینِ اورژانسی دیگر رایگان نیست. بهطور معمول اگر مادری برای زایمان طبیعی به مراکز مراجعه کند، در صورت لزوم و تهدید خطر سلامتی برای خود یا کودکش، باید تحت عمل سزارین اورژانسی قرار گیرد، ولی در این طرح این زایمان دیگر برای او رایگان نخواهد بود و او باید مبلغ عمل سزارین را بپردازد. همچنین، به گفتهی پزشکان اگر در کارنامهی پزشکی آنها آمار سزارین زیاد باشد، مورد مواخذه قرار میگیرند. مرگ روژین میهمی در بیمارستان شهید بهشتی قروه، ماجرای به کما رفتن زن بارداری در بیمارستان کاشانی جیرفت و به دنیا آمدن امیرعباس با ضایعه فلج مغزی به دلیل اصرار پزشکان آنها به زایمان طبیعی[۲] این سوال را به وجود میآورد که آیا بهراستی این برنامهی ترویجی اجباری است یا با آموزشهای مناسب در نهایت اختیار را به مادران میسپارد؟ آیا برخی پزشکان زنان و زایمان از ترس مواخذه برای همه مادران باردار نسخه زایمان طبیعی را نمیپیچند یا زنانی که با سزارین اورژانسی روبهرو هستند و توانایی پرداخت آن را ندارند ممکن است از آن سرباز زنند و جان خود را به خطر اندازند؟ نکته بعدی در این طرح آموزشهایی است که به زنان باردار در طول بارداری برای سوق دادنشان به زایمان طبیعی و آسانتر شدن این زایمان ارائه میشود. آیا این آموزشها سودمند است؟ آیا همه زنان در سراسر ایران با محرومیتها و برخورداریهای متفاوت میتوانند بهطور عادلانه از این آموزشها بهرهمند شوند؟ یعنی زیرساختهای آموزشی به اندازه کافی مهیا شده است که حالا از همه زنان به یکباره انتظار یکسانی میرود؟
به سراغ چند مرکز و خانه بهداشت رفتیم تا تجربهی آنها را در اجرای این طرح و بهطور کل مراقبتهای زنان باردار در گیلان جویا شویم. از آنها درباره مراقبتهای پیش، حین و بعد از بارداری پرسیدیم. مامای مرکز بهداشت صومعهسرا که از سال ۹۳ تا ۹۵ در این مرکز فعالیت داشته است در زمینهی مراقبتهای پیش از بارداری میگوید: «به افرادی که تازه ازدواج کرده بودند توصیه میکردیم از ابتدا (پیش از بارداری) به مرکز بیایند تا یک بارداری برنامهریزی شده داشته باشند. به این شکل که پیش از بارداری یک سری آزمایشها و سونوگرافیهای لازم را انجام دهند.» از دیگر خدماتی که این ماما به آن اشاره میکند تجویز قرصهای اسیدفولیک از سه ماه پیش از بارداری، آزمایشهای کمخونی، قند خون ناشتا FBS[1]، بررسی مشکلات و بیماریهای ادراری و آزمایش HIV در صورت نیاز است. به گفتهی او هیچکدام از آزمایشها رایگان نبود. به گفتهی بهورزان خانههای بهداشت روستاهای سرخشکی و چاپارخانه و مرکز بهداشت انزلی نیز زنان باردار در خانههای بهداشت پرونده دارند و در حین بارداری وضعیت عمومی آنها از جمله فشار و قند خون و وزن آنها سنجیده میشود. زنی که بهتازگی دومین زایمانش را به شیوهی طبیعی پشت سر گذاشته بود درباره خدمات حین بارداری خانه بهداشت یکی از روستاهای اطراف خشکبیجار میگوید: «من از خانه بهداشت یک سری خدمات گرفتم مثلا قرصهای ویتامین را رایگان در اختیار ما قرار میدادند. اما قرص فیفول (آهن+فولیک اسید) نداشتند و ما باید از بیرون تهیه میکردیم. یک ماما هم هفتهای یکبار به خانه بهداشت میآمد و ما رو چک میکرد اما فقط وضعیت عمومی ما را، اینکه فشار پایین نباشد یا وزن ما طبیعی باشد. هیچ معاینهای در کار نبود و من مامای دیگری در رشت داشتم که به مطبش میرفتم و ویزیت پرداخت میکردم. چون میخواستم از وضعیت نبض بچه و کلا وضعیت بچه مطلع باشم».
در رابطه با کلاسهای آموزشی، بهورزان خانههای بهداشت مذکور ضمن اشاره به اینکه زنان به زایمان طبیعی تشویق میشوند گفتند خانههای بهداشت کلاسهای مشاورهی زایمان طبیعی برای زنان باردار ندارد. مرکز بهداشت نزدیک این خانههای بهداشت، خمام است که آنجا نیز چین جلسات مشاورهای ندارد. بهورز یکی از مراکز بهداشت در انزلی ضمن اشاره به رایگان بودن کلاسهای مشاوره برای زایمانهای طبیعی گفت این کلاسها تنها در مرکز اصلی بهداشت انزلی و روزهای خاصی از هفته برگزار میشود. بنابراین زنان باردار در این روستاها و روستاهای اطرافشان باید برای این کلاسها به رشت یا مرکز اصلی بهداشت انزلی مراجعه کنند. مامای مرکز بهداشت شماره ۲ صومعهسرا، دربارهی علت عدم برگزاری کلاسها در همه مراکز بهداشت میگوید: «حتما باید ماما یک دورهی آموزشی را بگذراند. به همین دلیل کلاسهای مشاوره در مرکز شماره یک صومعهسرا برگزار میشد. یک روز در هفته را برای این کلاس تعیین میکردند. به زنانی که به مرکز ما میآمدند اطلاع میدادیم که به این مرکز بروند.» به گفتهی وی با اینکه زنان باردار برایشان دور بود و سخت بود به آن مرکز بروند اما همیشه در کلاسها شرکت میکردند و راضی بودند، چون ورزش میکردند، با زنان باردار دیگر راجع به شرایطشان صحبت میکردند و استرسشان کم میشد. اما به گفتهی زنی در اطراف خشکبیجار که بهتازگی زایمان طبیعی کرده بود به علت آنکه کلاسهای آموزشی در بیمارستان رشت بود و با روستایشان فاصلهی زیادی داشت، این آموزشها را ندیده است. به این ترتیب دورههای مشاوره برای زایمان طبیعی نه تنها در خانههای بهداشت برگزار نمیشود بلکه در مراکز بهداشتی برگزار میشود که مامای آموزشدیده داشته باشند. در حال حاضر همه روستاها بهویژه روستاهای کوهستانی به خانه بهداشت دسترسی ندارند بنابراین فاصلهشان به اولین مرکز بهداشت نزدیک به آنها دورتر است. با توجه به اینکه تنها مراکز بهداشتی و بیمارستانهای خاصی در برخی از شهرها دارای مامای آموزشدیده برای برگزاری دورههای آموزشی زایمان طبیعی هستند درمییابیم دایرهی دسترسی زنان باردار به این دورهها تنگتر و محدودتر میشود. طبق گزارش شاخصهای سیمای سلامت در جمهوری اسلامی ایران در سال ۱۳۹۱ در گیلان ۸۰.۱ درصد زایمانها در بیمارستانهای دولتی صورت میگیرد. بنابراین اغلب زنان درگیر تبعات این طرح هستند. اما بسیار ممکن است که بهویژه زنان روستایی بنا به دلایلی نظیر صعبالعبور بودن مسیر برخی روستاها، سخت یا ناممکن بودن رها کردن کار به دلیل زمان طولانی رفت و آمد بهویژه در فصلهای کار کشاورزی یا به دلیل هزینههای رفتوآمد، از خیر رفتن به این دورههای آموزشی بگذرند. این زنان اتفاقا بیشتر احتمال آن میرود که جزء همان ۸۰ درصد باشند. پس آیا بهتر نبود ابتدا ماماهای همه مراکز بهداشت آموزش میدیدند و فکری به حال زنانی که نمیتوانند کار خود را رها کنند میشد به جای اجبارشان به زایمان طبیعی؟
در زمینهی خدمات بعد از زایمان، مامای مرکز بهداشت صومعهسرا میگوید: «ما توصیه میکردیم که از روز سوم بعد از زایمان به مرکز مراجعه کنند تا از ابتدا وضعیتشان بررسی شود. از لحاظ خونریزیهای بعد از زایمان بررسی میشدند. قرصهای مکمل به آنها تجویز میشد. بعضی از خانمها بعد از زایمان دچار افسردگی میشوند که مشاورههای ما در وضعیت روحی آنها خیلی تاثیرگذار بود. این بررسیها حداقل تا چهل روز ادامه داشت اما توصیه میشد که تا شش ماه مراجعه کنند.» وی در پاسخ به این سوال که آیا همیشه زایمانهای طبیعی موفقیتآمیز بودهاند میگوید: «صد در صد نه. آسیبهایی هم وجود داشت. دورهای که اجبار زیادی بود برای زایمان طبیعی، در بیمارستانها تعداد زایمانهایی که انجام میشد خیلی بالاتر بود بنابراین ضریب خطا بالا میرفت.» از جمله آسیبهای مورد اشاره وی باز شدن ناحیهی اپیزیوتومی یا پرینه (برشی که بین ناحیهی واژن و مقعد برش میخورد)، خوب جمع نشدن رحم است. زنی که بهتازگی زایمان دوم طبیعی خود را انجام داده بود نیز به عوارض بعد از زایمان خود اشاره میکند که برخی جسمی و برخی روانی است: «بعد از زایمان به مشکلات زیادی مبتلا شدم. دچار افسردگی زایمان شدم و تا الان هم قرص مصرف میکنم. فشار خونم همیشه پایین بود اما بعد از زایمان فشارم بالا رفت. بهخاطر بخیههای زیاد هم دچار مشکل شدم.» وی سپس به مشکل قلبی خود اشاره میکند که علیرغم آن زایمان طبیعی برای او توصیه و به اجبار به آن تن میدهد: «من قبل از بارداری مشکل تنگی دریچه میترال قلب داشتم اما در هنگام بارداری که به دکتر مراجعه کردم گفتند مشکلی نداری و میتوانی طبیعی زایمان کنی. بعد از زایمان بهشدت دچار درد در ناحیه قلب و تنگی نفس شدم. وقتی اولین بار بعد زایمان خواستم در بیمارستان راه بروم بیهوش شدم. چند روزی مرا نگه داشتند و در نهایت با رضایت و مسئولیت خودم مرخص شدم و با ویلچر به خانه آمدم. دکتر قلب گفت استرسهای ناشی از زایمان باعث تشدید مشکل قلبی من شده بود.»
پول زایمان را شیرین میکند
بسیاری بر این باورند که ترس از زایمان طبیعی از آنجا قوت گرفت که بهتدریج نقش ماماها در فرآیند بارداری کمرنگ و نقش پزشک متخصص زنان پررنگتر از آنچه باید شد. به نظر خانم بیچ «با وجودی که میدانیم ماماها تنها کارورزانی هستند که از مهارتِ کافی برای تسهیلِ زایمانِ طبیعی برخوردارند، رویِ آنها سرمایهگذاری نمیکنیم. ما اصرار داریم که دانشجویانِ مامایی تحصیلاتِ خود را در بیمارستان کامل کنند، مکانی که آنها را به پرستارانِ زایمان تبدیل میکند. وقتِ آنها به جایِ حمایتِ زنان، بیشتر صرفِ برنامهریزی و کاغذبازی میشود. اما ماماهایی که خارج از سیستمِ بیمارستانی کار میکنند، میتوانند تمرکزشان را روی حمایت از زنان حفظ کنند. متأسفانه ما از این ماماها پشتیبانی نمیکنیم». او به این واقعیتِ آماری اشاره میکند که همزمان با کاهشِ تعدادِ ماماها و واحدهای مستقلِ مامایی، ترسِ زنان از زایمان افزایش یافته است. از سوی دیگر زایمانها تماما به بیمارستانهای شلوغ سپرده و به این ترتیب تجربهی زایمان طبیعی به تجربهای پراسترس برای زنان باردار تبدیل شد. بیمارستانهای بزرگ و مرکزی، مکانهای ناامنتری برای زایمان هستند. این نتیجهی تحقیقاتی است که در زمینهی مکان تولد در واحد ملی اپیدمیولوژیِ قبل از زایمانِ انگلستان در سال ۲۰۱۱ انجام شده است. این نکته نشان میدهد که امروزه فقط تعداد کمی از زنان در مکانهای ایمن، یعنی واحدهای مجزای مامایی یا خانههایشان، زایمان میکنند[۴].
در ایران نیز کم و بیش شاهد همین جریان بودهایم. طوری که میشود گفت بخشی از ترس زنان باردار نسبت به زایمان طبیعی به محیط ناامنی برمیگردد که در بیمارستانها برای زائوهایی که از توان مالی بالایی برخوردار نیستند وجود دارد. زنی که به تازگی زایمان طبیعی دوم خود را انجام داده است و معتقد است پول و بیمارستان خصوصی زایمان را شیرین میکند دربارهی تجربه زایمان طبیعی خود میگوید: «من دوست داشتم سزارین شوم و کلا از اول هم گفتم بچه دوم را به شرطی به دنیا میآورم که زایمان سزارین باشد چون روی بچه اول خیلی اذیت شدم. اما برای سزارین باید پزشک آشنایی نامه میداد که برای این کار پول میخواست و یا بیمارستان خصوصی که این هم هزینه داشت. خواستم با مامایی که به مطبش در رشت میرفتم زایمان طبیعی کنم اما او هم گفت در بیمارستان خصوصی این کار را میکند و یک میلیون هفتصد هزار تومان میگیرد که برای من زیاد بود. بنابراین به بیمارستان رسول اکرم رشت رفتم که زایمان طبیعی کاملا رایگان بود.» او میافزاید: «بچه اولم را هم در بیمارستان دولتی به دنیا آوردم و وضعیت بدی داشتم. همین بچه دوم را که به دنیا میآوردم ساعت یک شب مرا به بیمارستان بردند چون از صبح درد داشتم. دکتر گفت به خانه یکی از آشنایان در رشت برو تا دردت بیشتر شود و بتوانی زایمان کنی اما من چون کسی را در رشت نداشتم در بیمارستان ماندم. سه و ساعت و نیمِ بعد فرزندم به دنیا آمد. یعنی همان زمان هم نمیخواستند مرا در بیمارستان نگه دارند.»
بازبینی نقش ماما و ایجاد محیطی امن برای زایمان در برنامه «ترویج زایمان طبیعی» به درستی دیده شده است. این طرح میخواهد یکبار دیگر نقش ماما را در فرآیند بارداری و زایمان پررنگ و محیطهای امن تک نفره را در بیمارستانها برای زنان زائو فراهم کند. اما آیا به اندازه کافی تاثیر داشته است؟ مامایی که در مرکز بهداشت صومعهسرا با او مصاحبه کردهایم میگوید در دو سالی که در این مرکز بوده است اکثرا نمیخواستند زایمانشان طبیعی باشد و میافزاید: «یک دوره اجبار زیادی بود برای زایمان طبیعی، اما متاسفانه کمکم پزشکان و خود زنان باردار راههایی را پیدا کردند برای انجام سزارین.»
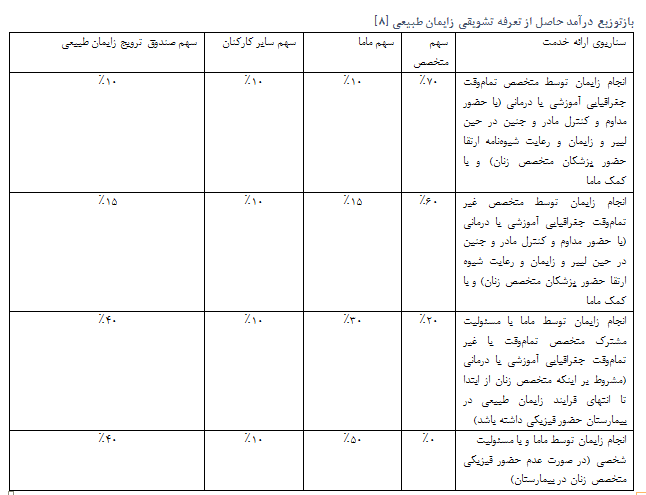
حال بیاییم به تعرفههای تعیین شده برای زایمان طبیعی نگاهی بیندازیم. تعرفه زایمان طبیعی برای پزشکان و ماماها در این طرح افزایش پیدا کرده است تا مشوقشان باشد برای انجام آن. از مامای مرکز بهداشت صومعهسرا میپرسیم آیا به یک اندازه تعرفههای زایمان طبیعی برای پزشک و ماما بالا رفته است؟ به گفتهی وی حدودا دوسوم پزشک و یکسوم ماما تعرفهی تشویقی دریافت میکنند. گاها ماما زایمان میگیرد ولی طبق تعرفه، پزشک بیشتر دریافت میکند. حال با هم به جدول زیر نگاهی بیندازیم تا متوجه تفاوت فاحش تعرفه زایمانها برای پزشکان و ماماها بشویم. پس این طرح چگونه درصدد است نقش ماما را پررنگ کند؟
در نهایت برنامه «ترویج زایمان طبیعی» اگر چه به دنبال اهداف قابل قبولی است اما به چند دلیل هنوز نمیتوان به این طرح اعتماد کرد. اول از همه انتخاب را با اجبار پول از زنان باردار میگیرد به جای آنکه بهتدریج به آنها نشان دهد چرا زایمان طبیعی میتواند زایمان خوشایندتری برای آنها باشد. دوم آنکه تبعیض بسیاری میان توزیع تعرفههای تشویقی بین ماما و پزشک متخصص وجود دارد که همین باعث میشود روند کالایی بودن زایمان نه تنها متوقف نشود بلکه راه جدیدی را پیدا کند. در نهایت آموزشهایی که در آن برای زنان در نظر گرفته است در همهجا قابل دسترسی نیست و زنان شهرهای بزرگتر دسترسی بهتری به آن دارند. در نهایت به نظر میرسد این طرح اگر بخواهد موفق باشد باید از شکل لوکس خود خارج و تفاوت زنان از اقشار متفاوت را مدنظر قرار دهد.
* این مطلب پیش از این در نشریه گیلان اوجا منتشر شده است.
منابع:
[۱] ایسنا (۱۷ بهمن ۱۳۹۵). دستاوردهای طرح تحول نظام سلامت اعلام شد.
[۲] باقری، نگین (۲۷ تیر ۱۳۹۵). زایمان طبیعی به هر قیمتی، روزنامه آرمان امروز.
[۳] پیروزی و همکاران (۱۳۹۵). بررسی تأثیر طرح تحول نظام سلامت بر میزان سزارین و میانگین هزینه پرداختشده توسط مادران: مطالعه موردی استان کردستان ۹۴-۹۲،، مجله دانشکده پرستاری و مامایی دانشگاه علوم پزشکی تهران (حیات) دوره ۲۲، شماره ۳: ۲۵۴-۲۴۵.
[۴] توماس، پت (۲۰۱۲). تولد بدون جراحی: چطور زایمان طبیعی از زنان دریغ شد، ترجمه سعیده مولودی، مجله الکترونیکی یوتوپیا: http://eco-literacy.net
[۵] رشیدیان آرش (۱۳۹۱). مطالعه شاخصهای چندگانه سلامت و جمعیت، سیمای سلامت و جمعیت در ایران-۱۳۸۹، تهران: وزارت بهداشت، درمان و آموزش پزشکی، معاونت بهداشت.
[۶] مهرخانه (۱ تیر ۱۳۹۴). آمار سزارین در ایران بالاتر از استانداردهای جهانی.
[۷] موسوینژاد، ایمنالسادات (۶ مرداد ۱۳۹۵). درخواست سزارین ممنوع، خبرگزاری فارس
[۸] وزارت بهداشت، درمان و آموزش پزشکی (۱۳۹۳). دستورالعمل بازتوزیع برنامه ترویج زایمان طبیعی
[۱] Fast blood sugar